L’arrêté Prestations MCO 2020 est paru avec en particulier les explications détaillées officielles relatives au choix d’un GHS plein ou d’un GHS intermédiaire pour les prises en charge de moins d’une journée relevant de la gradation des prises en charge ambulatoires (voir article « Instruction Gradation des prises en charge ambulatoires en établissement de santé« ) : voir article repris ci-dessous.
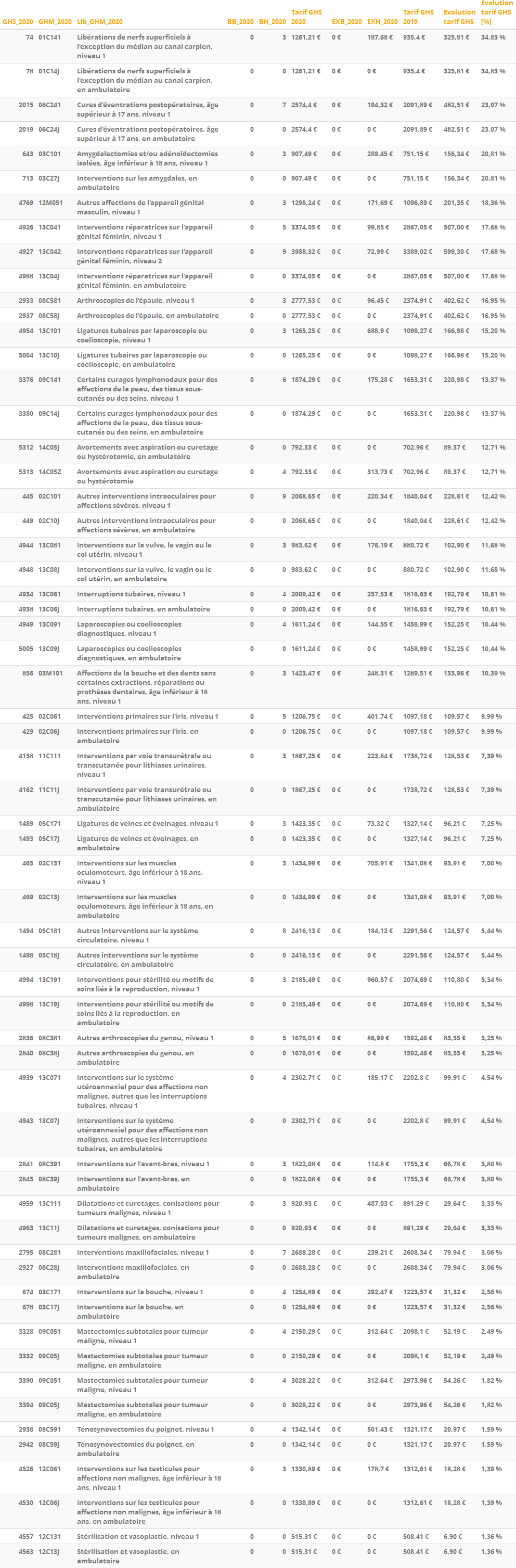
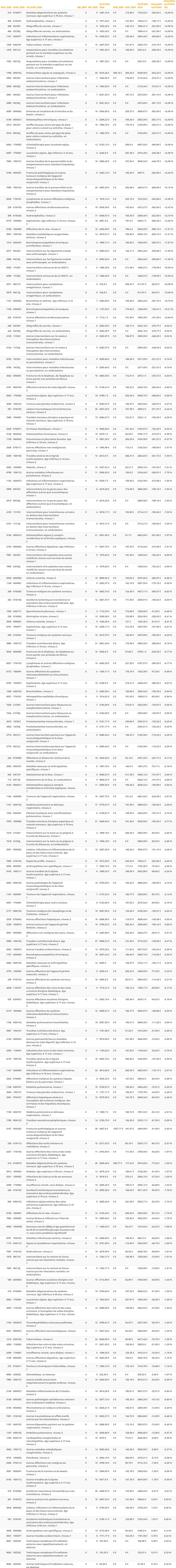
A partir de la liste des GHM concernés par ces doubles GHS pleins et intermédiaires (Annexe 1 bis de l’arrêté Prestations), nous avons produit un fichier excel enrichi avec :
# la liste des 307 GHM 2020 concernés par la gradation des prises en charge ambulatoires
# les informations liées au GHS DGF 2020 plein de chacun de ces GHM (tarif, BB, BH, EXB, EXH)
# les informations liées au GHS DGF 2020 intermédiaire de chacun de ces GHM (tarif, BB, BH, EXB, EXH)
Téléchargement
Article 11 de l’arrêté Prestations MCO 2020 modifié :
« Art. 11.-I.-Les prises en charge de moins d’une journée justifient la facturation d’un GHS, figurant à l’annexe 1 du présent arrêté, dans les cas suivants :
« 1° Lorsque l’hospitalisation est écourtée suite au transfert, au décès, à la fugue ou la sortie du patient contre avis médical ;
« 2° Lorsque la prise en charge correspond à des séances ;
« 3° Lorsque la prise en charge du patient, dans le cadre de soins palliatifs, donne lieu à la production du GHM 23Z02T.
« II.-En dehors des cas mentionnés au I, les prises en charge de moins d’une journée justifient la facturation d’un GHS, figurant à l’annexe 1 du présent arrêté, lorsque les conditions suivantes sont remplies :
« 1° La prise en charge donne lieu à une admission dans une structure d’hospitalisation à temps partiel individualisée mentionnée à l’article D. 6124-301-1 du code de la santé publique disposant de moyens en locaux, en matériel et en personnel, et notamment des équipements adaptés pour répondre aux risques potentiels des actes réalisés. Elle donne lieu en outre à l’utilisation des moyens en locaux, en matériel et en personnel dont dispose cette structure.
« De manière dérogatoire, pour les prises en charge visées au c du 2° du II, au III et au IV du présent article et pour des raisons tenant à l’organisation de la prise en charge, le patient peut être hospitalisé au sein d’une autre unité que celle mentionnée au 1er alinéa du présent 1°.
« 2° La prise en charge correspond à l’un des cas suivants :
« a) Une prise en charge avec un acte classant figurant sur la liste mentionnée au sein de l’annexe I de l’arrêté du 23 décembre 2016 relatif au recueil et au traitement des données d’activité médicale et des données de facturation correspondantes, produites par les établissements de santé publics ou privés ayant une activité en médecine, chirurgie, obstétrique et odontologie, et à la transmission d’informations issues de ce traitement dans les conditions définies à l’article L. 6113-8 du code de la santé publique.
« Par dérogation, les prises en charges comprenant un acte classant figurant sur l’une des listes de l’annexe 11 du présent arrêté comme étant associés à l’un des forfaits sécurité environnement (SE), ne justifient la facturation d’un GHS que dans l’un des cas suivants :
«-Si l’acte est réalisé sous anesthésie générale ou loco-régionale ;
«-Si l’acte a été réalisé au cours d’une prise en charge comportant d’autres interventions ;
«-Si l’acte est réalisé chez un patient dont l’état de santé présente un contexte justifiant le recours à une hospitalisation.
« b) Une prise en charge médicale associée à un geste d’anesthésie générale ou loco-régionale ;
« c) La prise en charge de médecine donnant lieu à au moins quatre interventions, réalisées directement auprès du patient et dénombrées dans les conditions suivantes :
«-Ces interventions peuvent comprendre indifféremment des actes techniques inscrits la liste visée à l’article L. 162-1-7 du code de la sécurité sociale, et des interventions réalisées directement auprès du patient par des professionnels médicaux, paramédicaux et socio-éducatifs, que leurs actes soient ou non-inscrits à la nomenclature générale des actes professionnels (NGAP) ;
«-Deux professionnels médicaux intervenant directement auprès du patient peuvent être dénombrés de façon distincte dès lors qu’ils relèvent de deux spécialités ou surspécialités distinctes ;
«-Deux actes inscrits la liste visée à l’article L. 162-1-7 du code de la sécurité sociale, peuvent être dénombrés de façon distincte dès lors qu’ils relèvent de deux techniques différentes ;
«-Lorsque l’une des interventions est réalisée par un autre établissement, conformément aux dispositions de l’article 4 bis, celle-ci est également dénombrée au titre des interventions de la prise en charge.
« La coordination de la prise en charge mentionnée au présent c est assurée par un professionnel médical et donne lieu à la rédaction d’un document de synthèse médicale contenant les éléments de la lettre de liaison mentionnés II de l’article R. 1112-1-2 du code de la santé publique.
« III.-Lorsque les prises en charge de moins d’une journée mentionnées au c du 2° du II du présent article ne respectent pas les conditions prévues à ce même alinéa, elles peuvent toutefois justifier, le cas échéant, la facturation d’un GHS dans les cas suivants :
« a) La prise en charge comporte l’administration de produits de la réserve hospitalière telle que définie à l’article R. 5121-82 du code de la santé publique ;
« b) L’état de santé du patient présente un contexte requérant que des précautions spécifiques soient prises dans le cadre des interventions réalisées.
« Le contexte patient fait référence à la fois à la fragilité du patient et à son terrain à risque au moment de cette prise en charge. Ce contexte nécessite un environnement et des soins adaptés ou des précautions particulières pour la réalisation de la prise en charge, que d’autres patients n’auraient pas requis. Les informations attestant de la majoration des efforts de soin imposée par le contexte patient doivent figurer dans le dossier du patient.
« Le contexte patient renvoie aux situations suivantes :
«-Age du patient ;
«-Handicap ;
«-Pathologie psychiatrique ;
«-Etat grabataire ;
«-Antécédents du patient (présence d’une autre pathologie ou d’un traitement, échec ou impossibilité de réaliser la prise en charge dans un environnement de type externe) ;
«-Précarité sociale ;
«-Difficultés de coopération ou incapacité à s’exprimer ;
«-Suspicion de maltraitance chez le majeur protégé, chez le mineur ou la mise en place de mesures de protection d’une femme victime de violence au sein du couple ;
«-Lorsque la prise en charge de moins d’une journée est réalisée en urgence ou de manière non programmée, en dehors d’une unité d’hospitalisation de courte durée définie au 4° de l’article D. 6124-22 du code de la santé publique, et respecte les conditions définies à l’article 12 ;
«-Le cas échéant, en raison d’autres situations qui seront précisées dans le dossier du patient.
« c) Soit parce qu’il s’agit d’une modalité de prise en charge qui nécessite une surveillance particulière.
« La surveillance particulière renvoie aux situations suivantes :
«-La réalisation d’un prélèvement complexe ;
«-La nécessité d’isolement prophylactique ;
«-Le recours à un environnement de type bloc opératoire ou interventionnel ou nécessitant des conditions d’asepsie spécifiques ;
«-La nécessité d’une surveillance prolongée du fait d’un risque de complication ;
«-Le cas échéant, d’autres situations qui seront précisées dans le dossier du patient.
« IV.-En dehors des cas prévus aux I, II et III du présent article, lorsque les prises en charge de moins d’une journée mobilisent trois interventions coordonnées par un professionnel médical, elles donnent lieu à la facturation d’un GHS figurant à l’annexe 1 bis du présent arrêté. Les modalités de dénombrement des actes et interventions sont identiques à celles prévues au c du II du présent article.
« V.-Lorsque les prises en charge de moins d’une journée ne remplissent pas les conditions prévues aux I à IV du présent article, elles donnent lieu à la facturation de consultations ou actes mentionnés aux articles L. 162-26 et L. 162-26-1 du code de la sécurité sociale ou réalisés en médecine de ville associés, le cas échéant, à un ou plusieurs des forfaits mentionnés aux articles 15 à 18.